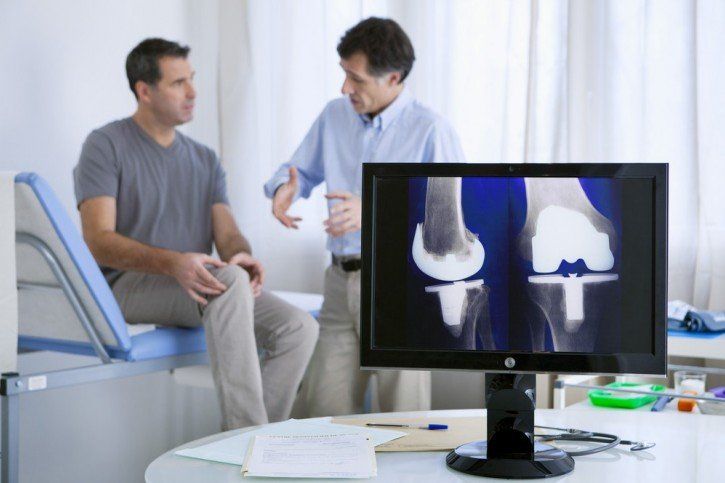
Endoproteza (alloplastyka) stawu kolanowego
(ang. knee arthroplasty, knee replacement) jest to operacja polegajaca na wymianie elementów składowych, bądź całego stawu kolanowego na sztuczny. Olbrzymia większość tego typu zabiegów wykonywana jest z powodu choroby zwyrodnieniowej stawów, zwanej w przypadku kolana gonartrozą. Jesli zniszczenie stawu następuje bez jednoznacznie określonej przyczyny nazywa się to zwyrodnieniem pierwotnym, typowym dla chorych w podeszłym wieku. Wtórne zwyrodnienie stawu występuje jeśli do zniszczenia stawu przyczyniły się stany patologiczne takie jak zaburzenia kształtu kończyn dolnych, choroby reumatyczne, wady wrodzone i rozwojowe, zapalenia, urazy, choroby neurologiczne.
jest to operacja polegajaca na wymianie elementów składowych, bądź całego stawu kolanowego na sztuczny. Olbrzymia większość tego typu zabiegów wykonywana jest z powodu choroby zwyrodnieniowej stawów, zwanej w przypadku kolana gonartrozą. Jesli zniszczenie stawu następuje bez jednoznacznie określonej przyczyny nazywa się to zwyrodnieniem pierwotnym, typowym dla chorych w podeszłym wieku. Wtórne zwyrodnienie stawu występuje jeśli do zniszczenia stawu przyczyniły się stany patologiczne takie jak zaburzenia kształtu kończyn dolnych, choroby reumatyczne, wady wrodzone i rozwojowe, zapalenia, urazy, choroby neurologiczne.
Pierwsze eksperymentalne zabiegi mające na celu zmianę naturalnego stawu na sztuczny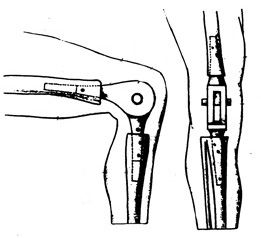 , traktowały kolano jak prosty zawias. Końcem XIX wieku Gluck stworzył i wykorzystał model zawiasowego implantu. Od tego czasu koncepcja endoprotezy kolana ulegała wielokrotnym modyfikacjom. Postęp fizjologii i szeroko rozumianej techniki umożliwił stworzenie implantów o długim czasie przeżycia, dającym pacjentom szanse na bezbolesne funkcjonowanie.
, traktowały kolano jak prosty zawias. Końcem XIX wieku Gluck stworzył i wykorzystał model zawiasowego implantu. Od tego czasu koncepcja endoprotezy kolana ulegała wielokrotnym modyfikacjom. Postęp fizjologii i szeroko rozumianej techniki umożliwił stworzenie implantów o długim czasie przeżycia, dającym pacjentom szanse na bezbolesne funkcjonowanie.
Aktualnie stosuje się różne wszczepy zależne od stanu tkanek budujących staw. Na rynku dostępne są modele wielu producentów różniące się względem siebie, ortopeda wykonujący zabieg dokonuje wyboru najodpowiedniejszego implantu dla danego pacjenta. Najważniejszym czynnikiem decydującym jest stan elementów składowych stawu. Typowo wszczep składa się z trzech części: udowej, piszczelowej oraz płaskiego kawałka polietylenu ułatwiającego ich wzajemny ruch. Najczęściej mocuje się elementy protezy do kości za pomocą specjalnego „kleju” zwanego cementem. Dostępne są także rozwiązania bezcementowe, cieszą się jednak znacznie mniejszą popularnością. Ciekawym rozwiązaniem są endoprotezy jednoprzedziałowe stosowane w przypadku ograniczenia zmian patologicznych do jednego przedziału kolana.
Reklama
Anatomia stawu kolanowego
Jest to staw, którego budowa tylko pozornie jest tak prosta jak zawias w drzwiach. Dalszy odcinek kości udowej i bliższy piszczeli poruszają się względem siebie do przodu i do tyłu (łatwo to sobie wyobrazić jako ruch wzajemnego ślizgania) zbliżają się do siebie i oddalają oraz przesuwają się względem siebie w bok i przyśrodkowo. Oprócz tego występuje podstawowy ruch wyprostu i zgięcia, ale także ruchy obrotowe o małym zakresie jak rotacja na zewnątrz i do wewnątrz oraz przywiedzenie i odwiedzenie.
Całość jest stabilizowana przez wytrzymałe pasma tkanki łącznej - więzadła. Od strony przyśrodkowej więzadło poboczne strzałkowe, po boku więzadło poboczne piszczelowe. Niejako w środku stawu znajdują się więzadła krzyżowe przednie i tylne. Powierzchnie stawowe tworzone przez pokryte chrząstką części kostne uzupełniają dwie łąkotki: przyśrodkowa i boczna.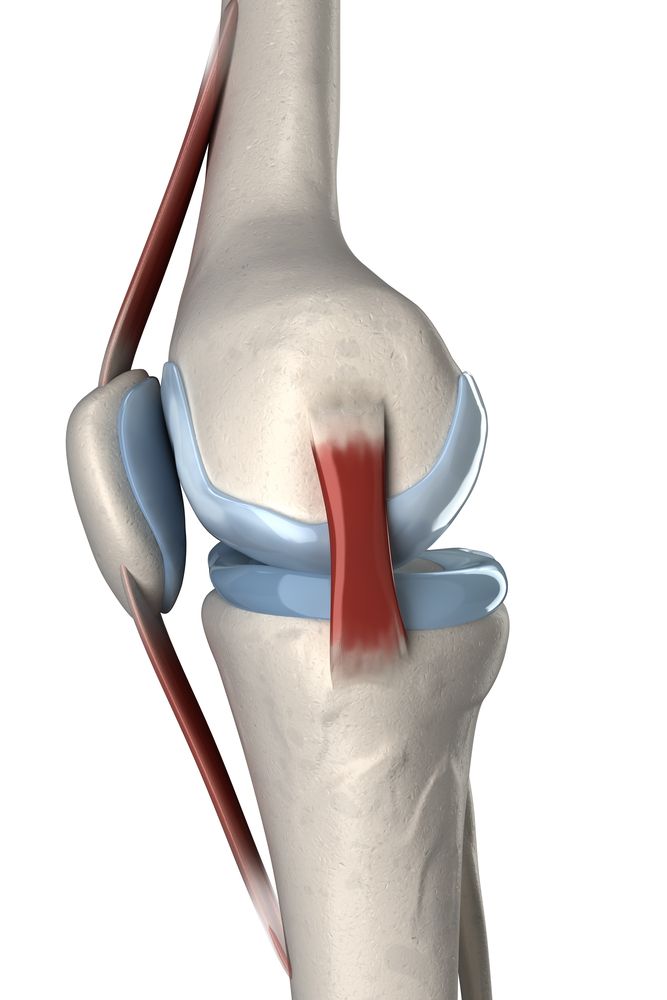 Łąkotka przyśrodkowa ma kształt zbliżony do półksiężyca, jest szczególnie podatna na uszkodzenia ze względu na połączenie z więzadłem pobocznyn piszczelowym.
Łąkotka przyśrodkowa ma kształt zbliżony do półksiężyca, jest szczególnie podatna na uszkodzenia ze względu na połączenie z więzadłem pobocznyn piszczelowym.
Dodatkowym elementem tworzącym staw kolanowy jest rzepka spełniająca mechaniczną rolę bloczka w aparacie wyprostnym kolana. Od strony uda połączona jest z więzadłem mięśnia czworogłowego uda, do piszczeli przyczepia się więzadłem właściwym rzepki. Od strony stawu rzepka pokryta jest chrząstką, tworzy z dalszym końcem kości udowej staw rzepkowo udowy.
Reklama
Wskazania do endoprotezy stawu kolanowego
Zaawansowana choroba zwyrodnieniowa stawów, upośledzenie funkcjonowania pacjenta i znaczne dolegliwości bólowe. Jak w dużej części schorzeń układu ruchu obowiązuje zasada wyczerpania możliwości leczenia zachowawczego przed operacją. Całkowita alloplastyka jest sposobem leczenia zalecanym dla osób starszych lub z niskim poziomem aktywności. Ograniczeniem dla osob młodych i aktywnych jest prawdopodobny czas użytkowania przekraczający żywotność implantu. Znaczne zniekształcenia stawu kolanowego lub zaawansowane zwyrodnienie stawu rzepkowo-udowego mogą stanowić samodzielne wskazanie do całkowitej alloplastyki.
Przeciwwskazania do operacji z użyciem endoprotezy
- cięzki stan ogólny (poważne schorzenia innych układów i narządów)
- czynne ogniska infekcyjne ( również odległe, zlokalizowane na przykład w jakmie ustnej)
- choroba zakrzepowo-zatorowa
- rozległe żylaki kończyn dolnych
- staw neurogenny, ciężkie zniekształcenie kończyny
- zaawansowana osteoporoza, niska jakość tkanki kostnej
- aktywne infekcje stawu i tkanek otaczających
- długa przewidywana długość życia
Reklama
Jak przebiega przygotowanie do zabiegu endoprotezy stawu kolanowego?
- zaszczepienie przeciwko HBV
- konsultacja z lekarzami prowadzącymi leczenie chorób przewlekłych, ewentualna modyfikacja leczenia farmakologicznego
- zaprzestanie palenia tytoniu,
- normalizacja masy ciała, zmniejsza ryzyko powikłań okołooperacyjnych, ułatwia proces odzyskiwania sprawności
- ze względu na przwidywaną możliwą utratę krwi rzędu 1000-1500 mililitrów, należy omówić z lekarzem prowadzącym leczenie możliwość autotransfuzji
- ogólne wzmocnienie ukladu ruchu całego ciała wpływa korzystnie na proces rehabilitacji oraz komfort funkcjonowania w okresie pooperacyjnym
- przy przyjęciu do szpitala lub przy kwalifikacji do znieczulenia i zabiegu wykonuje się rutynowe badania labolatoryjne, między innymi morfologie, oznaczenie poziomu elektrolitów w surowicy, badanie czasów krzepnięcia, ocena funkcji nerek, badanie ogólne moczu. Zakres wykonywanych badań zależy od stanu zdrowia chorego i praktyki przyjętej w danym ośrodku
- kwalifikując pacjenta do zabiegu konieczne jest wykonanie badań obrazowych stawu
- pacjent po zabiegu operacyjnym ma znacznie ograniczone możliwości poruszania się, przed operacją należy zapewnić sobie pomoc innych osób w tym okresie. Szczególne znaczenie ma to dla pacjentów mieszkających samotnie.
- konieczne jest właściwe przygotowanie środowiska domowego pacjenta. W okresie pooperacyjnym jest on szczególnie podatny na upadki, które przy niepełnym wygojeniu tkanek mogą przynieść daleko idące konsekwencje. Konieczna jest instalacja poręczy i uchwytów, szczególnie istotne jest to w łazience i przy schodach. Należy usunąć z podłogi wszystkie przedmioty grożące upadkiem, za przykład mogą posłużyć leżące luźno kable. Miejsca w których chory będzie przebywał należy wyposażyć w siedziska z twardym oparciem, poręczami oraz podnóżkiem umożliwiającym oparcie wyprostowanej nogi. Należy przy tym wszystkim pamiętac, że większość operowanych to osoby w podeszłym wieku. Przeszkody błahe dla młodszych mogą stanowić w ich przypadku poważne wyzwanie.
Reklama
Przebieg operacji wszczepienia endoprotezy stawu kolanowego
Reklama
Znieczulenie do zabiegu może być zarówno ogólne jak i regionalne, badania naukowe nie wykazały jednoznacznie wyższości jednej z metod znieczulenia. Jak przy kazdym zabiegu ortopedycznym kluczowe jest zachowanie absolutnej sterylności pola operacyjnego. Kontaminacjna implantu nawet pozornie niegroźnym szczepem bakterii może być przyczyną poważnych powikłań. W celu zmniejszenia krwawienia stosuje się opaskę Esmarcha napompowaną do ciśnienia przewyższającego skurczowe ciśnienie tętnicze. 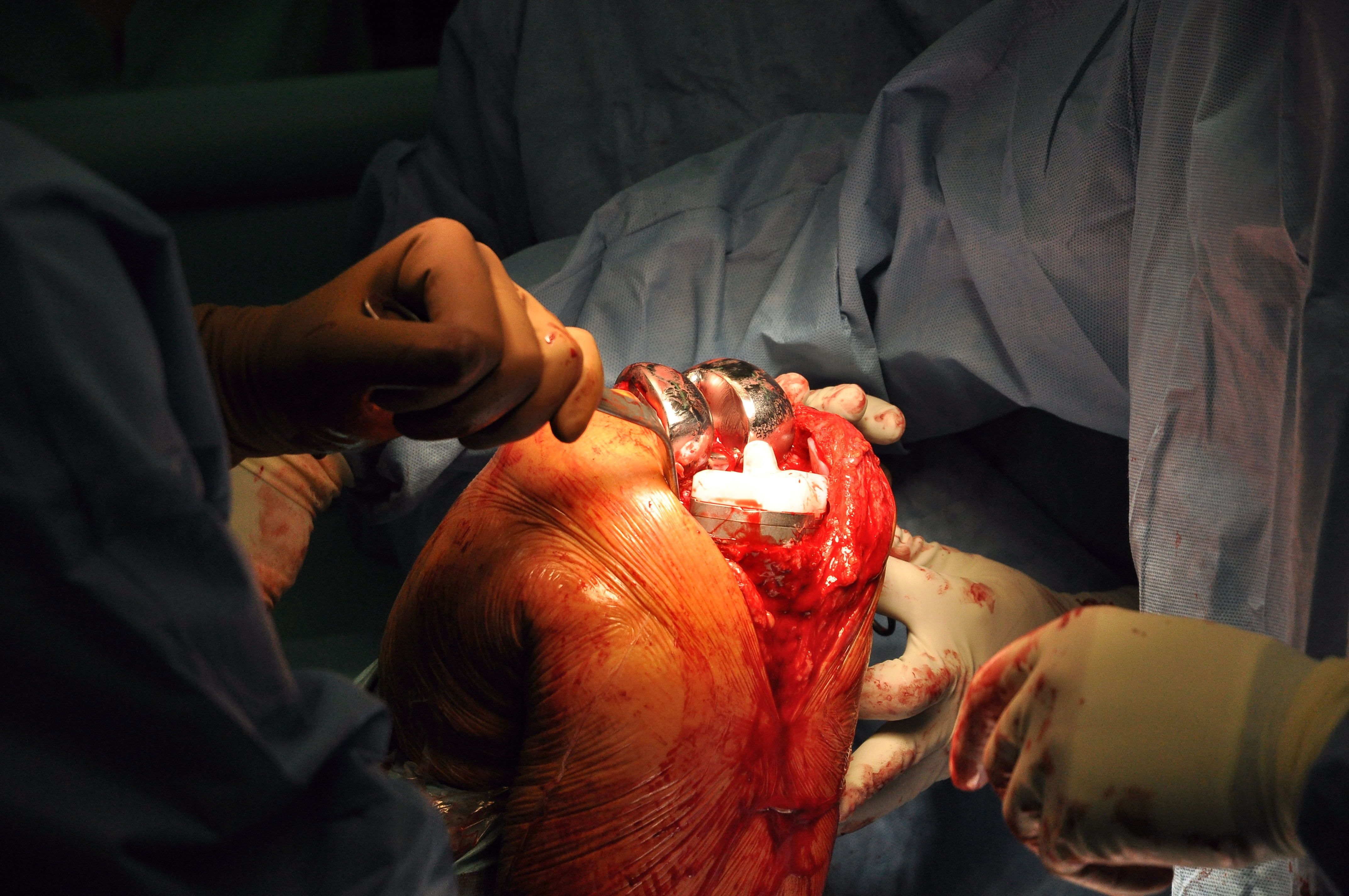
Typowo stosowany jest dostęp przedni, pacjent w trakcie operacji leży na plecach. Po nacięciu skóry i odsłonięciu części kostnych preparuje się koniec kości udowej i piszczeli w taki sposób, by idealnie pasowały do odpowiednich elementów endoprotezy. Następnie zespół operacyjny dokonuje dokładnego dopasowania właściwych elementów wszczepu. Najwięcej uwagi wymaga dobranie własciwej wkładki polietylenowej. Następnie za pomocą cementu kostnego dokonuje się trwałego zamocowania części implantu do kości. Rzepka jest z reguły odsuwana na bok i po operacji pozostaje niezmieniona. W przypadkach, gdy choroba zwyrodnieniowa dotyka także chrząstki stawowej rzepki możliwa jest jej operacja i pokrycie powierzchni stawowej polietylenowym wszczepem. Operacje kończy warstwowe zamknięcie powłok, w kolanie zostawia się dren. Całość mieści się przeważnie w czasie 2-3 godzin. Powyższy opis należy traktować jako ogólny schemat tego typu operacji. Nie wyczerpuje on wszystkich wariantów alloplastyki kolana, dostępne są różne rozwiązania, których zastosowanie modyfikuje przebieg zabiegu.
Reklama
Jakie powikłania mogą wystąpić po zabiegu wszczepienia endoprotezy kolana?
- Zakażenia są poważnymi powikłaniami w przypadku wszystkich operacji z użyciem sztucznych wszczepów. Endoproteza, nawet najbardziej zaawansowana technologicznie pozostaje ciałem obcym, a bakterie doskonale „czują” się na powierzchni implantu. Może to prowadzić do zniszczenia tkanek otaczających.
- Zwichnięcie endoprotez, czyli wzajemne przemieszczenie elementów protezy, uniemożliwiające dalsze jej prawidłowe funkcjonowanie bez interwencji. Niekiedy konieczna jest reoperacja
- Obluzowanie endoprotezy jest skutekiem spadku jakości tkanki kostnej otaczającej implant który jest efektem zaburzonego rozkładu sił działających na kość w sposób przewlekły. ( zjawisko stress shielding)
- Artrofibroza jest to poważne powikłanie polegające na rozroście tkanki łącznej ograniczającym ruchomość stawu kolanowego, wówczas wymagana jest odpowiednio przeprowadzona wczesna rehabilitacja.
- Złamania okołoprotezowe- uszkodzenie kości otaczającej implant jest w każdym przypadku sytuacją wymagającą indywidualnego podejścia. Czasem niezbedna może się okazać wymiana wszczepu na specjalny rewizyjny.
- Reakcje alergiczne na substancje budujące endoprotezę
- Przetrwały zespół bólowy
- Zmniejszenie zakresu ruchu stawu
- Uszkodzenie naczyń i nerwów
- Żylna choroba zakrzpowo-zatorowa
- Uszkodzenie rzepki
- Uszkodzenie aparatu wyprostnego kolana
- Przerosła, bolesna blizna
- Porażenie nerwu strzałḱowego wspólnego (bywa odwracalne)
- Powikłania znieczulenia
Reklama
Okres pooperacyjny
Bezpośrednio po operacji pacjent pozostaje pod intensywnym nadzorem personelu. W tym dniu pacjent nie opuszcza łóżka. Podaje się profilaktycznie antybiotyki, środki zapobiegające zakrzepicy oraz leki przeciwbólowe. Szczególną uwagę zwraca się na rehabilitację oddechową pacjenta, aby zminimalizować ryzyko pooperacyjnej niedodmy i zapalenia płuc. Następnego dnia rozpoczyna się proces rehabilitacji ruchowej. Chory ćwiczy z pomoca fizjoterapeutów, często wykorzystując specjalną szynę CPM ( continous passive motion), która wykonuje ruchy kończyną pacjenta. W pierwszych dniach po operacji w zależności od stanu chorego podejmuje się pierwsze próby chodznia, w odciążeniu operowanej końcyny. Najczęściej dreny usuwa się drugiego dnia po operacji, pacjent może opuścić szpital kilka dni później, jest to decyzja podejmowana indywidualnie w przypadku każdego chorego. Szwy zdejmowane są około 10-14 dnia po zabiegu. W przypadku nagłego nasilenia się bólu okolicy operowanej, pojawienia się gorączki, zaczerwienienia lub wysięku z rany zalecany jest niezwłoczny kontakt z lekarzem. W początkowym okresie powrotu do zdrowia, chory powinien poruszać się o kulach. Istotny jest dobór obuwia: należy nosić buty o płaskim obcasie, mocno trzymające się podłoża. W żadnym wypadku nie można zaniedbać aktywności fizycznej. Regularne spacery po równym i twardym podłożu stanowią doskonałe ćwiczenie, tak samo jak pływanie czy jazda na rowerze (najbezpieczniej na stacjonarnym). Bardzo pomocna może okazać się pomoc profesjonalnego fizjoterapeuty – zostały stworzone specjalne protokoły powrotu do sprawności po operacji alloplastyki kolana, dzięki którym pacjent jest rehabilitowany w sposób od początku do końca zaplanowany. Większości pacjentów powrót do pełnej sprawności zajmuje około 3 miesiące. Ważne jest, aby w tym okresie nie przeciążać operowanej kończyny. Nie wskazane są aktywności, w czasie których kolano narażone jest na wstrząsy, takie jak jogging czy siatkówka. Należy unikać forsownych i obszernych ruchów kolanem jakie występują w czasie klękania i kucania. Mniej obciążające, ale także niewskazane są pozycje w których kolano jest obciążane poza osią naturalnego ruchu - przykładem może być siedzenie ze skrzyzowanymi nogami. Rozpoczęcie ciężkiej pracy fizycznej powinno zostać odłożone do co najmniej 12 tygodni od zabiegu. Kierowanie pojazdami mechanicznymi możliwe jest dopiero, kiedy pacjent jest w stanie wykonywać bezbolesne, szybkie ruchy kończyną oraz nie zażywa środków przeciwbólowych mogących zaburzyć zdolność kierowania.